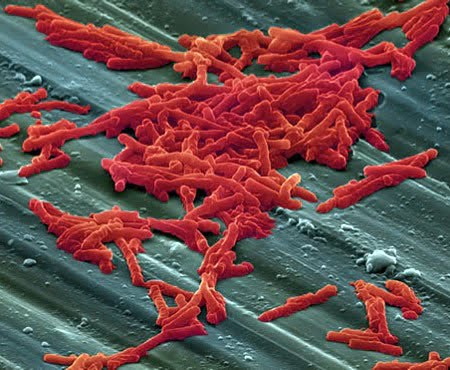
Clostridium difficile to bakteria kształtem przypominająca laseczkę, zdolna do namnażania się w warunkach beztlenowych i do tworzenia form przetrwalnikowych umożliwiających jej przetrwanie w niesprzyjających warunkach zewnętrznych. Charakterystyczne jest to iż laseczka Clostridium difficile obdarzona jest zdolnością ruchu oraz do produkcji toksyn określanych mianem glukozylotransferaz. Występuje jako składnik naturalnej flory bakteryjnej (tzw. fizjologicznej) i nie wywołuje żadnych objawów chorobowych. Długotrwała antybiotykoterapia, w szczególności u pacjentów hospitalizowanych, prowadzić może do zniszczenia znaczącej części naturalnej flory jelitowej i do namnożenia się w układzie pokarmowym.
Clostridium difficile jest w pełni odpowiedzialna za takie choroby jak:
– zapalenie okrężnicy,
– okrężnica olbrzymia,
– biegunki związane ze stosowaniem antybiotyków,
– poantybiotykowe zapalenie jelita grubego.
Clostridium difficile – przyczyny
Clostridium difficile to beztlenowa bakteria, która w sprzyjających warunkach wywołuje zapalenie (uszkodzenie) jelita grubego. Do zakażenia w większości przypadków dochodzi drogą pokarmową i dotyka przede wszystkim osób starszych, przebywających w szpitalach i domach opieki.
Podstawowy czynnik sprawczy stanowią antybiotyki ze wszystkich grup farmakologicznych, zwłaszcza jeśli są podawane w zestawach (więcej niż 1 antybiotyk na raz) i przez dłuższy czas (ponad 10 dni). Oprócz powyżej wymienionych czynników mający wpływa na toksyczny charakter bakterii wymienia się także częściowe lub pełne unieruchomienie, leki zmniejszające odporność i chemioterapia przeciwnowotworowa.
Stosowanie antybiotyków, szczególnie tych o szerokim spektrum działania, zdolnych do niszczenia ochronnej flory fizjologicznej przewodu pokarmowego, jest najważniejszym czynnikiem rozwoju zakażenia Clostridium difficile. Do antybiotyków tzw. „wysokiego ryzyka wywołania choroby związanej z Clostridium difficile” należą między innymi cefalosporyny II i III generacji, klindamycyna czy fluorochinolony.
Możliwe są także bardzo modne i coraz bardziej popularne zakażenia środowiskowe dotykające szczególnie osób młodych i w średnim wieku, które wcześniej nie chorowały i nie były leczone antybiotykami. Częstość występowania zakażeń środowiskowych nie została do tej pory dokładnie określona, ale jest mniejsza niż zakażeń szpitalnych.
Na wystąpienie infekcji związanej z obecnością Clostridium difficile szczególnie narażone są osoby powyżej 65 roku życia. W przypadku tych osób prawdopodobieństwo wystąpienia zakażenia jest nawet 20-krotnie wyższa niż w przypadku osób poniżej 20 roku życia.
Inna przyczyną zwiększającą aktywizacje Clostridium difficile jest hospitalizacja – leczenie w szpitalu podnosi prawdopodobieństwo kolonizacji pacjenta szczepami Clostridium difficile około 10-krotnie. Stopień kontaminacji środowiska szpitalnego (toalet, rąk personelu medycznego) szczepami Clostridium difficile jest określany jako bardzo wysoki. Nieprzestrzeganie zasad higieny oraz stosowanie nieskutecznych środków dezynfekcyjnych przekłada się na rozprzestrzenianie bakterii Clostridium difficile w środowisku szpitalnym. Dlatego w profilaktyce zakażeń tak istotną role odgrywa szczególna dbałość o higienę.
Wysoka zdolność do przeżywania przetrwalników Clostridium difficile w środowisku szpitalnym związana jest z nieskutecznością wielu rodzajów środków dezynfekcyjnych względem tej bakterii.
Clostridium difficile – objawy
 Wśród różnych i licznych objawów Clostridium difficile wymienić można:
Wśród różnych i licznych objawów Clostridium difficile wymienić można:
– silną biegunkę, która w większości przypadków jest konsekwencja stosowania antybiotykoterapii, może ona prowadzić także do odwodnienia organizmu,
– spienione stolce, o konsystencji wodnistej, z charakterystycznym gnilnym zapachu. W stolcu mogą występować znaczne ilości śluzu, niekiedy krew a także masy włóknika,
– charakterystyczna bardzo wysoka gorączka,
– kurczowe bóle brzucha,
– toksyczne porażenie jelit,
– perforacja jelita,
– zapalenie otrzewnej,
– posocznica,
– w skrajnych przypadkach śmierć,
– wodnisto-krwawa biegunka,
– martwica krwotoczna,
– brak łaknienia,
– mdłości oraz ból,
– tkliwość brzucha.
Co więcej, namnożenie się tej bakterii w układzie pokarmowym prowadzić może do nawrotu nieswoistych chorób zapalnych, takich jak wrzodziejące zapalenie jelita grubego czy choroba Crohna.
Clostridium difficile – leczenie
Leczenie w szczególności opiera się na zaprzestaniu podawania dotychczas stosowanych antybiotyków, a także w szczególności uzupełnieniu płynów i elektrolitów oraz na terapii z użyciem metronidazolu albo wankomycyny.
Metronidazol, jest to lek powszechnie stosowany nie tylko ze względu na swoją cenę, jest stosunkowo tańszy, ale także dlatego iż można go podawać dożylnie.
Wankomycyna jest lekiem skuteczniejszym, za to jej stosowanie może wiązać się ze stymulacją powstawania innych niebezpiecznych bakterii, tj. enterokoków wankomycynoopornych.
W przypadku skrajnie niebezpiecznych zachorowań Clostridium difficile niezbędny jest zabieg operacyjny, z tym, że operacja taka wiąże się z bardzo dużą śmiertelnością (35 – 80%).
Istotą zmniejszenia liczby zakażeń (tak jak w ogóle infekcji zachodzących na drodze fekalno-oralnej) w największym stopniu ma znaczenie zachowywanie odpowiedniej higieny w szpitalach. Profilaktyka w praktyce jest najskuteczniejszą formą walki z tym wirusem. Dlatego w szczególności zaleca się używanie rękawiczek i fartuchów przez personel szpitalny, mycie rąk wodą z mydłem, a także utrzymywanie w czystości różnego rodzaju przedmiotów, które mają kontakt z wieloma pacjentami (termometrów, stetoskopów, aparatów do mierzenia ciśnienia), stosowanie do dezynfekcji odpowiednich roztworów antybakteryjnych – wszystko to zmniejsza szerzenie się drobnoustroju wśród pacjentów i ryzyko wystąpienia choroby.